
Innervation der Herzorganisation und tonische Aktivität

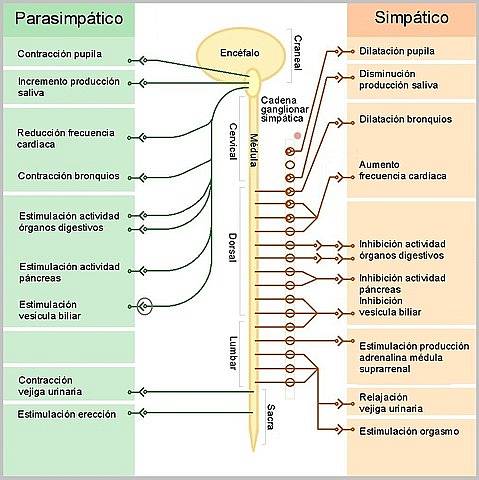
Das Innervation des Herzens es ist in sympathische und parasympathische Innervation organisiert. Wie jedes andere Organ erhält das Herz eine Innervation, deren Fasern als zum autonomen Nervensystem (ANS) gehörend klassifiziert sind, einer der beiden Abteilungen des peripheren Nervensystems, das für die Vermittlung der Empfindlichkeit und die Kontrolle der viszeralen Aktivität des Organismus verantwortlich ist.
Obwohl das Herz ein gestreiftes Muskelorgan ist, das dem Skelettmuskel sehr ähnlich ist, erhält es keine Innervation von der anderen Abteilung des peripheren Systems, die die somatische Empfindlichkeit und die Aktivität der Muskeln vermittelt, die Gelenkverschiebungen verursachen.
Jeder kontraktile Prozess im Skelettmuskel erfordert eine Erregung, die durch eine somatische motorische Nervenfaser induziert wird. Das Herz seinerseits muss nicht durch irgendetwas außerhalb von sich selbst erregt werden, da es die Fähigkeit hat, spontan seine eigenen Erregungen zu erzeugen.
Eine der herausragenden Eigenschaften der kardialen autonomen Innervation ist somit die Tatsache, dass sie keine Determinante für die kontraktile Aktivität des Herzens ist, die nach der Denervierung fortbestehen kann, sondern eine modulierende Funktion davon ausübt..
Artikelverzeichnis
- 1 Organisation
- 1.1 - Sympathische Innervation
- 1.2 - Parasympathische Innervation
- 2 Tonische Aktivität der kardialen autonomen Innervation
- 3 Referenzen
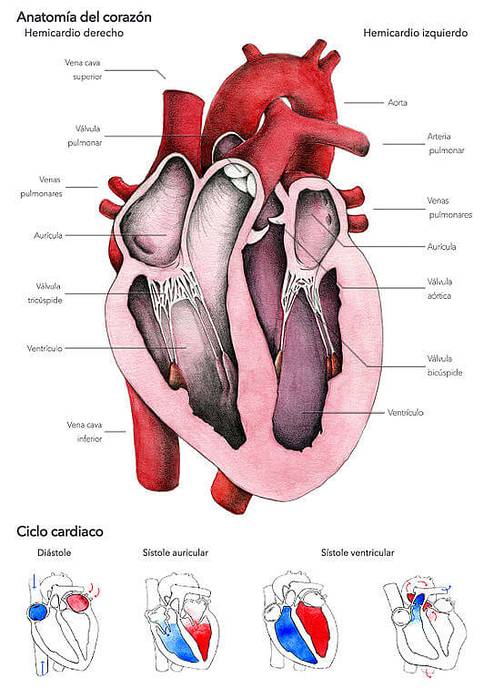
Organisation
Der efferente oder motorische Teil des autonomen Nervensystems ist in zwei Komponenten unterteilt: das sympathische und das parasympathische System, die aus Pfaden bestehen, die Neuronen im Zentralnervensystem mit viszeralen Effektorzellen des Körpers verbinden, auf die sie antagonistische Wirkungen ausüben..
Jeder dieser Wege ist eine Kette von zwei Neuronen:
- Ein Preganglioniker, dessen Körper sich im Zentralnervensystem befindet und dessen Axon in einem peripheren autonomen Ganglion endet, in dem es mit dem neuronalen Körper eines zweiten Neurons synchronisiert.
- Der Postganglioniker, dessen Axon am viszeralen Effektor endet.
- Sympathische Innervation
Die für das Herz bestimmten sympathischen präganglionären Zellen stammen aus Zellkonglomeraten, die sich in den lateralen Hörnern des Rückenmarks in den Brustsegmenten T1-T5 befinden. Zellkonglomerate, die zusammen ein "sympathisches Zentrum des spinalen Kardiobeschleunigers" bilden.
Seine Axone stellen präganglionäre Fasern dar, die auf die sympathische Ganglienkette gerichtet sind; insbesondere zu den oberen, mittleren und unteren Halsganglien, wo sie sich mit den Postganglionneuronen verbinden, deren Axone mit den oberen, mittleren und unteren Herznerven verteilt sind.
Von diesen drei Nerven scheint der mittlere derjenige zu sein, der den größten Einfluss auf die Herzfunktionen ausübt, da der obere für die großen Arterien an der Basis des Herzens bestimmt ist und der untere sensorische oder afferente Informationen zu leiten scheint..
Ein weiteres Detail der Organisation der kardialen sympathischen Innervation besteht darin, dass die rechten sympathischen Fasern hauptsächlich am Sinusknoten zu enden scheinen, während die linken den atrioventrikulären Knoten, das Leitungssystem und das kontraktile Myokard beeinflussen..
Handlungen des Sympathikus auf das Herz
Das sympathische Nervensystem übt eine positive Wirkung auf alle Herzfunktionen aus und erhöht die Herzfrequenz (Chronotropismus +), die Kontraktionskraft (Inotropismus +), die Erregungsleitung (Dromotropismus +) und die Relaxationsgeschwindigkeit (Lusotropismus +)..
Alle diese Wirkungen werden durch die Freisetzung von Noradrenalin (NA) auf der Ebene der sympathischen postganglionären Enden auf die Zellen der Herzknoten, das Leitungssystem oder auf die atrialen und ventrikulären kontraktilen Myozyten ausgeübt..
Die Wirkungen von Noradrenalin werden ausgelöst, wenn dieser Neurotransmitter an adrenerge Rezeptoren vom β1-Typ bindet, die sich auf den Membranen von Herzzellen befinden und an ein Gs-Protein gekoppelt sind. Dies ist ein Protein mit drei Untereinheiten (αsβγ), bei dessen Inaktivität das BIP an seine αs-Untereinheit gebunden ist.
Die Wechselwirkung zwischen Noradrenalin und β1-Rezeptor bewirkt, dass die αs-Untereinheit ihr BIP freisetzt und es gegen GTP austauscht. Dabei trennt es sich von der βγ-Komponente und aktiviert das Membranenzym Adenylcyclase, das cyclisches Adenosinmonophosphat (cAMP) als zweiten Botenstoff produziert, der die Proteinkinase A (PKA) aktiviert..
Die Phosphorylierungsaktivität von PKA ist letztendlich für alle stimulierenden Wirkungen verantwortlich, die sympathische Fasern auf das Herz ausüben, und umfasst die Phosphorylierung von Ca ++ - Kanälen, Troponin I und Phospholamban.
Die Wirkung auf Ca ++ - Kanäle begünstigt eine Erhöhung der Herzfrequenz, der Kontraktionskraft und der Leitungsgeschwindigkeit. Die Wirkungen auf Troponin I und auf Phospholamban beschleunigen den Entspannungsprozess des Herzmuskels.
Die Phosphorylierung von Troponin I bewirkt, dass dieses Protein den Freisetzungsprozess von Ca ++ aus Troponin C beschleunigt, so dass die Relaxation schneller erfolgt. Phospholamban hemmt auf natürliche Weise die Pumpe, die Ca ++ wieder in das sarkoplasmatische Retikulum einführt, um die Kontraktion zu beenden. Diese Hemmung wird verringert, wenn es phosphoryliert wird.
- Parasympathische Innervation
Die parasympathische Innervation des Herzens verläuft durch den Vagusnerv und seine Komponenten haben eine Organisation von bineuronalen Ketten, die denen des Sympathikus ähnlich sind, mit präganglionären Neuronen, deren Körper sich im dorsalen Motorkern des Vagus in der Glühbirne auf dem Boden von befinden der vierte Ventrikel..
Aufgrund der reduzierenden Wirkung der Herzaktivität, die diese Neuronen auf das Herz ausüben, wurden sie gemeinsam als "Bulbar Cardioinhibitory Center" bezeichnet. Seine Fasern trennen sich vom Vagusstamm im Nacken und vermischen sich dann mit den sympathischen Herzfasern, um einen Plexus zu bilden..
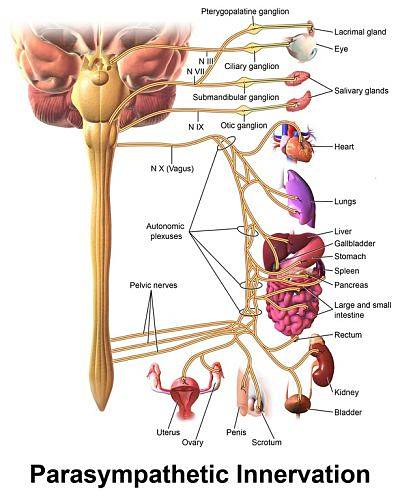
Die parasympathischen Ganglien befinden sich in der Nähe des Herzens und die postganglionären Fasern am rechten Ende hauptsächlich im Sinusknoten, dem natürlichen Schrittmacher des Herzens, und links im atrioventrikulären Knoten und in den atrialen kontraktilen Myozyten.
Wirkungen des Parasympathikus auf das Herz
Auf das Herz gerichtete parasympathische Aktivität wirkt sich negativ auf einige Herzfunktionen aus, wie z. B. eine Abnahme der Frequenz (Inotropismus -), der Leitungsgeschwindigkeit im AV-Knoten (Dromotropismus -) und eine Verringerung der Kontraktionskraft der Vorhöfe (Inotropismus-Kopfhörer -). ).
Die geringe oder gar nicht vorhandene Innervation des Parasympathikus am ventrikulären Myokard schließt einen negativen inotropen Effekt dieser autonomen Teilung auf die Kontraktionskraft dieses Muskels aus.
Die oben genannten vagalen Wirkungen auf das Herz werden durch die Freisetzung von Acetylcholin (ACh) in Höhe der parasympathischen postganglionären Enden auf die Zellen der Herzknoten und die atrialen kontraktilen Myozyten ausgeübt..
Die Wirkungen von Acetylcholin werden ausgelöst, wenn es an muskarinische cholinerge Rezeptoren vom Typ M2 bindet, die sich auf den Membranen der genannten Zellen befinden und an ein Gi-Protein gekoppelt sind. Es hat drei Untereinheiten (αiβγ) und wenn es inaktiv ist, ist das BIP an seine αi-Untereinheit gebunden..
Die Acetylcholin-M2-Rezeptor-Wechselwirkung setzt die αi-Untereinheit frei. Dies hemmt die Adenylcyclase, es wird weniger cAMP produziert und die Aktivität von PKA und die Phosphorylierung von Ca ++ - Kanälen werden verringert, was im Gegensatz zu denen von NA steht, die vom Sympathikus freigesetzt werden. Die βγ-Komponente aktiviert einen K + -Strom (IKACh).
Die Verringerung der Phosphorylierung von Ca ++ - Kanälen verringert den Depolarisationsstrom dieses Ions, während das Auftreten des IKACh-Stroms einen Hyperpolarisationsstrom einführt, der der spontanen Depolarisation entgegenwirkt, die die Aktionspotentiale (AP) in Knotenzellen erzeugt..
Die Verringerung des depolarisierenden Ca ++ - Stroms in Kombination mit der Erhöhung des hyperpolarisierenden K + -Stroms verlangsamt den spontanen Depolarisationsprozess, der das Membranpotential automatisch auf den Schwellenwert bringt, bei dem das Aktionspotential ausgelöst wird..
Dieser Effekt kann so groß sein, dass eine intensive Stimulation des Vagusnervs das Herz aufgrund des Verschwindens der Aktionspotentiale der Schrittmacherzellen oder aufgrund einer vollständigen Blockierung des atrioventrikulären Knotens, die den Durchgang der Potentiale nicht zulässt, stoppen kann Wirkung vom rechten Vorhof bis zu den Ventrikeln.
Tonische Aktivität der kardialen autonomen Innervation
Sowohl der Sympathikus als auch der Parasympathikus sind immer aktiv und üben eine permanente tonische Wirkung auf das Herz aus, so dass Herzfunktionen in Ruhe das Ergebnis einer spontanen Herzaktivität sind, die durch diese beiden antagonistischen Einflüsse tonisch moduliert wird..
Der parasympathische Tonus ist höher als der sympathische Tonus, was sich aus der Tatsache ergibt, dass das Herz, wenn es chirurgisch oder pharmakologisch „denerviert“ wird, beschleunigt und die Herzfrequenz erhöht.
Die erhöhten Stoffwechselanforderungen des Körpers erfordern eine Erhöhung der Herzaktivität, die automatisch erreicht wird, indem die Wirkung, die der Sympathikus auf das Herz ausübt, erhöht und die parasympathische Wirkung verringert wird. Der Grad der maximalen Ruhe wird mit den entgegengesetzten Aktionen erreicht.
Die Modulation des Herzbeschleunigers und der kardioinhibitorischen Zentren, die als Ursprung der kardialen autonomen Innervation bezeichnet werden, hängt von der Aktivität höherer Nervenzentren im Hirnstamm, Hypothalamus und in der Großhirnrinde ab..
Verweise
- Detweiler DK: Herzregulation, In: Best & Taylors physiologische Grundlagen der medizinischen Praxis, 10. Ausgabe; JR Brobeck (Hrsg.). Baltimore, Williams & Wilkins, 1981.
- Ganong WF: Cardiovascular Regulatory Mechanisms, 25. Ausgabe. New York, McGraw-Hill Education, 2016.
- Guyton AC, Halle JE: Herzmuskel; das Herz als Pumpe und Funktion der Herzklappen, in Lehrbuch der Medizinischen Physiologie, 13. Ausgabe, AC Guyton, JE Hall (Hrsg.). Philadelphia, Elsevier Inc., 2016.
- Schrader J, Kelm M: Das Herz, In: Physiologie, 6. Auflage; R. Klinke et al. (Hrsg.). Stuttgart, Georg Thieme Verlag, 2010.
- Widmaier EP, Raph H und Strang KT: Das Herz, in Vander's Human Physiology: Die Mechanismen der Körperfunktion, 13. Ausgabe; EP Windmaier et al. (Hrsg.). New York, McGraw-Hill, 2014.
- Zimmer HG: Herzmechanik, in Physiologie des Menschen mit Pathophysiologie, 31. Auflage, RF Schmidt et al. (Hrsg.). Heidelberg, Springer Medizin Verlag, 2010.



Bisher hat noch niemand einen Kommentar zu diesem Artikel abgegeben.